

|
||||||||||
| Instituto Nacional de Ciencias Médicas y Nutrición "Salvador Zubirán" | ||||||||||
| Departamento de Medicina del Dolor y Paliativa | ||||||||||
| Inicio | Directorio de algólogos | Artículos de interés | Especialidad en Dolor y CP | Cursos | Enlaces | Contacto | ||||
Inicio / Artículos de interés / Resumen de Journal Club
Journal Club: Lineamientos de manejo en dolor neuropático.
La definición de dolor neuropático inicial de la IASP (International Association for the Study of Pain) era, “el dolor iniciado o causado por una lesión, disfunción o perturbación transitoria primaria del sistema nervioso central o periférico”; esta definición fue revisada y cambiada por “dolor causado por una lesión o enfermedad del sistema somatosensorial”. Lo que se sintió importante remover el termino de “disfunción” y mejor agregar los términos de “enfermedad” o “lesión”, específicamente en el sistema somatosensorial centrándose en los síndromes de dolor neuropático clásicos con causas identificables.
El dolor neuropático se divide en central y periférico, y su definición incluye síndromes como neuropatía diabética periférica, neuralgia postherpética, radiculopatía, esclerosis múltiple, dolor central post-EVC. Y excluye condiciones como fibromialgia o síndrome doloroso regional complejo aunque existan reportes de la eficacia de medicamentos utilizados para el dolor neuropático en el tratamiento de estas condiciones.
El dolor neuropático puede ser altamente difícil de tratar para llegar a la satisfacción del paciente y del clínico; existen múltiples razones para la falla del tratamiento que pueden incluir el diagnostico incorrecto, la falla del tratamiento de las enfermedades comórbidas, la selección del tratamiento incorrecto y conocimiento insuficiente del apropiado uso clínico de los medicamentos.
A continuacion, presentaremos algunas recomendaciones para el tratamiento de los diferentes sindromes dolorosos de dolor neuropatico, hay que recordar que las guías de práctica clínica se han elaborado para facilitar la consistencia, efectividad y eficiencia de la práctica médica y mejorar los resultados de salud, son declaraciones que incluyen recomendaciones que optimizan el cuidado del paciente de acuerdo a la evidencia en revisiones sistemáticas y a la evaluación de riesgos y beneficios de las opciones de cuidado alternativos.
Neuralgia postherpética: Destaca el papel de prevención por medio de vacunación contra herpes zoster, respaldado por una incidencia de 5.4 por 1,000 personas-años en vacunados contra 10.0 en personas no vacunadas. En cuanto a tratamiento farmacológico, se describe a gabapentina que ha logrado reducción significativa en puntajes de dolor sobre 24 horas comparada contra placebo, además de la toxina botulínica A, que ha demostrado lograr alivio al dolor en más del 50% en comparación a placebo. En cuanto a medidas intervencionistas, la radiofrecuencia pulsada sobre la raíz dorsal ganglionar ha demostrado alivio al dolor, mejoría en funcionalidad física y social, así como en otros parámetros a 6 meses en comparación a placebo.
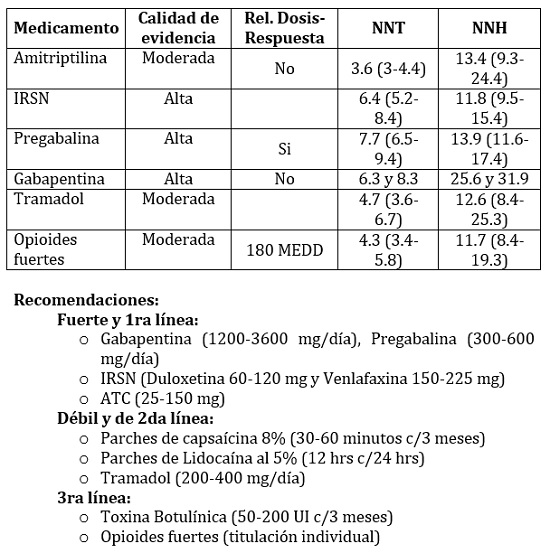
Neuropatía diabética dolorosa: El 10-15% de los pacientes con diabetes tienen neuropatía diabética. Los fármacos de primera línea son: pregabalina (300-600 mg/dia), gabapentina (dosis > de 1200 mg/dia), duloxetina (40 – 60 mg/dia), venlafaxina (guías NICE no recomiendan su uso) y amitriptilina. Únicamente pregabalina y duloxetina han sido aprobados por la FDA y EMA.
Otros factores son los que deberían considerarse al momento de diseñar un tratamiento individualizado al paciente como: comorbilidades, contraindicaciones e interacciones con otros tratamientos.
Para problemas de sueño, pregabalina y gabapentina han demostrado los mejores efectos. Para depresión, ISRSN y ADT se recomiendan. Para TAG, pregabalina y duloxetina. No hay estudios que reporten efectos a largo plazo sobre la ganancia de peso con estos fármacos.
Se han asociado efectos aditivos de náusea y constipación para duloxetina y opioides; efectos anticolinérgcos y empeoramiento de gastroparesis con ADT y deficiencias en la función sexual con todos los tratamientos.
ADT e ISRSN pueden aumentar el riesgo de sangrado en pacientes que reciben warfarina, AINE o aspirina. Pregabalina y gabapentina no han demostrado interacciones clínicas significativas con otros fármacos por lo que pueden ser buenas elecciones para pacientes con polifarmacia.
En adultos mayores: precaución con dosis altas en pregabalina; mayores efectos cognitivos, de la marcha y riesgos cardíacos con ADT, aumentando el riesgo de caídas y lesiones. Evitar amitriptilina.
Además, un gel de clonidina tópica fue benéfico en un subgrupo de pacientes con función nociceptiva intacta comparado con placebo. En cuanto a intervenciones, un estudio piloto de 15 pacientes con estimuladores implantados de médula espinal demostró mejoría en el control del dolor y calidad de vida tras seguimiento de 1 año.
Neurotoxicidad/neuropatía periférica inducida por quimioterapia: Es la complicación neurológica más común del tratamiento oncológico, así como la razón más común para reducción de dosis o cambio de agente. Los pacientes con cáncer que presentan dolor neuropático tienen un peor estado funcional y mayor utilización de opioides y adyuvantes. Dentro de las opciones terapéuticas, duloxetina ha brindado mejoría en puntajes de dolor tras 5 semanas de tratamiento en comparación a placebo. Venlafaxina en pacientes con neurotoxicidad aguda inducida por oxaliplatino en un ensayo clínico aleatorizado controlado con placebo demostró alivio al dolor del 100% en 31.3% de estos pacientes.
Las dos formas más comunes de neuropatía sensorial asociada a VIH son la polineuropatía sensorial distal (la más común) y la neuropatía tóxica antiretroviral. En cuanto a tratamiento, un ensayo clínico aleatorizado de gabapentina vs placebo demostró que el grupo de gabapentina experimentó mejoría en dolor de 44% y en sueño del 49%. Sin embargo, pregabalina fracasó frente a placebo en un ensayo aleatorizado, controlado y doble-ciego con un grupo paralelo a 14 semanas. Lamotrigina a 300 mg/día logró reducir dolor de manera significativa en las dos formas de esta neuropatía en un ensayo clínico. Dos meta-análisis han evaluado a capsaicina en parches (8%) y han reportado beneficio en reducción del dolor de 30% en comparación con dosis baja. Por otro lado, la hipnosis ha demostrado reducción en dolor de 44% tras un periodo de 7 semanas.
Dolor radicular: En cuanto a terapia intervencionista, aunque la principal terapéutica es la inyección epidural de esteroides, algunos estudios han demostrado sólo mejoría modesta en dolor y funcionalidad por periodos limitados. La radiofrecuencia pulsada de la raíz ganglionar dorsal y el bloqueo de la raíz han demostrado control similar al dolor por un periodo de 6 meses.
Polineuropatía dolorosa secundaria a VIH y la Radiculopatía parecen ser más refractarias a tratamiento.
Hay que resaltar la importancia del manejo de comorbilidades tales como ansiedad, depresión y de igual forma manejo de alteraciones del sueño, con el fin de lograr una mejoría funcional y mejorar la calidad de vida, planteando objetivos realistas de tratamiento.
Es importante enfatizar que el manejo intervencionista de pacientes con dolor neuropático crónico debe de considerarse como un componente integral que incluye el tratamiento farmacológico, no farmacológico y tratamientos no intervencionistas.
Ya que la efectividad del manejo intervencionista en el tratamiento del dolor neuropático crónico es del 40-60%.
Bibliografía
|
Resumen a cargo de Baltazar García (Algología, INCMNSZ).
| - Departamento de Medicina del Dolor y Paliativa | ¿Preguntas o comentarios? |
|